» Depuis le 1er octobre 2018, tout transport d’un patient hospitalisé n’est plus facturable à l’Assurance Maladie mais pris en charge par l’établissement prescripteur «
Qu’est-ce que l’article 80 ?
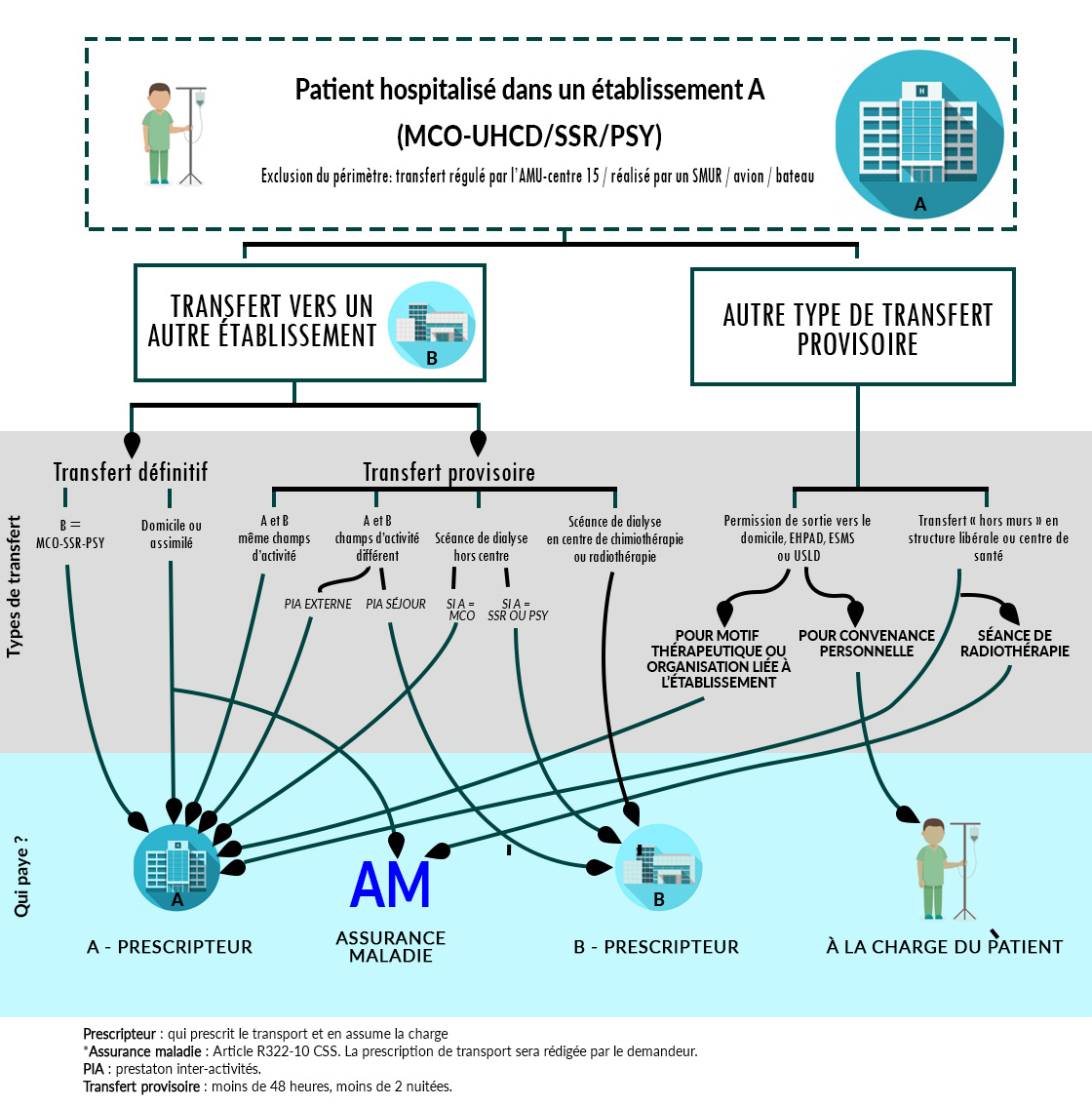
Cette réforme (Loi de Financement de la Sécurité Sociale entrée en vigueur le 1er octobre 2018) prévoit de confier aux seuls établissements de santé la responsabilité du financement de l’ensemble des transports des patients inter et intra hospitaliers. La totalité des frais inhérents à ces transports ne seront donc plus pris en charge uniquement par l’Assurance Maladie. Désormais, tout transport d’un patient hospitalisé n’est plus facturable à l’Assurance Maladie mais pris en charge par l’établissement prescripteur.
Pourquoi cette réforme ?
- Cette réforme a pour objectif d’inciter les établissements de santé à structurer l’organisation de la commande de transport, fondée sur la prescription médicale.
- Favoriser une meilleure adéquation entre le mode de transport et l’état de santé du patient.
- Confier le pilotage et la régulation des transports de patients hospitalisés aux établissements de santé
- Transférer aux budgets des établissements de santé le financement des transports secondaires (hors SMUR*) et des permissions de sortie à but thérapeutique
Pour en savoir plus sur l’article 80 suivez ce lien ou accédez à notre FAQ
Périmètre de l’article 80
Qu’est ce que change l’article 80 pour les établissements de santé ?
Pour l’hôpital ou la clinique, ce nouvel article 80 permet de mieux organiser les demandes de transports sanitaires grâce à une meilleure visibilité pour optimiser ces transports. Cet article vise également à améliorer la sélection du type de transport en fonction de l’état de santé du patient : si un vsl est suffisant on ne proposera plus systématiquement des ambulances comme cela était souvent le cas. De ce point de vue, cette loi permet donc d’optimiser les coûts pour l’établissement de santé.
Pour plus d’informations et d’explications sur la nouvelle réforme rendez-vous ici :
Site du ministère des solidarité et de la sante : prise en charge des dépenses de transport par les établissement de santé ou bien télécharger le document “mise en œuvre de l’article 80 de la LFSS” (source Légifrance)
NOTE D'INFORMATION N° DSS/1A/DGOS/R2/2018/80 du 19 mars 2018 relative à la mise en œuvre de l’article 80 de la LFSS pour 2017
Téléchargez la documentation complète de la FAQ : TRANSPORT ET PRISE EN CHARGE
[Mise à jour du 16 octobre 2018]
Quelle prise en charge des transports depuis et vers un EHPAD ou un USLD ?
Les transports intra ou inter établissements de patients hospitalisés relèvent désormais du cadre d’un marché public ou de contrats de prestations. Ainsi, les prestations de transport concernées s’effectuent dans les conditions définies au contrat liant l’établissement au prestataire.
Dans la mesure où ces transports relèvent désormais de la responsabilité juridique, organisationnelle et financière de l’établissement de santé, le libre choix ne saurait ainsi s’y exercer.
Quelles sont les dépenses de transports liés à des permissions de sortie à la charge du patient ?
L’article D. 162-17 du code de la sécurité sociale dispose que les transports réalisés au cours d’une permission de sortie sont à la charge des établissements de santé, à l’exception des transports correspondant à une prestation pour exigence particulière du patient telle que définie à l’article R. 162-
27 facturables au patient.
Ainsi, pour savoir quels sont les transports liés à des permissions de sorties à la charge du patient, il convient de faire référence au régime juridique de ces prestations pour exigence particulière du patient.
Dans ce régime, pour facturer une prestation au patient, il est nécessaire de respecter plusieurs conditions cumulables :
- la prestation ne doit avoir aucun fondement médical ;
- la prestation doit avoir été demandée par le patient (elle ne peut lui être imposée) ;
- la prestation doit revêtir un caractère exceptionnel.
Ainsi, si la permission de sortie à une vocation thérapeutique, le transport devra être pris en charge par l’établissement.
De même, si la permission n’a pas été demandée par le patient mais est imposé à ce dernier pour des raisons d’organisation propre à l’établissement (fermeture le week-end par exemple), le transport devra être pris en charge par l’établissement.
Enfin, notamment pour des séjours longs, si les permissions de sorties sont itératives et propres par ailleurs à un type de patientèle (par exemple : patient EVC/EPR, pris en charge en SSR sur une longue durée et revenant à son domicile tous les week-ends), la prestation ne revêt par un caractère exceptionnel. Le transport doit ainsi être pris en charge par l’établissement.
A l’inverse, si un patient souhaite bénéficier exceptionnellement d’une permission de sortie pour assister à un événement familial, alors le transport devra être à sa charge.
A noter que le décompte des 48h de permission est fondé sur la base de la règle de la présence à minuit : le patient peut donc être absent deux jours et une nuit. Si le patient n’est pas rentré en temps voulu il est considéré comme sortant. Dès lors, une « permission » débutant le vendredi et se clôturant le lundi ne peut être assimilée à une permission de sortie. Dans ce cas de figure, un premier séjour est clôturé le vendredi et un second séjour est ouvert le lundi. Les transports
sont dans ce cas de figure facturable à l’assurance maladie dans les conditions de droit commun.
Les transports en lien avec un accident du travail ou une maladie professionnelle sont-ils inclus dans la réforme ? Les établissements ont-ils des formalités particulières à accomplir pour permettre la bonne imputation des dépenses de transports au risque professionnel ?
Les transports en lien avec un accident du travail ou une maladie professionnelle sont bien inclus dans la réforme.
Concernant les patients déjà hospitalisés, ces transports étant à la charge des établissements et non directement de l’assurance maladie, ils ne seront plus imputés sur le risque professionnel. De facto, aucune formalité n’est à accomplir.
Les patients non encore hospitalisés (depuis leur domicile vers un établissement de santé) restent pris en charge selon les conditions de droit commun (cf. articles L. 431-1, L. 432-1 et L. 442-8 du CSS).
Le transport entre un établissement et le lieu d’accueil familial thérapeutique est-il considéré comme un transfert entrant dans le cadre de la réforme ?
En application de l’arrêté du 14/03/1986 relatifs aux équipements et services de lutte contre les maladies mentales, le placement familial thérapeutique constitue une modalité particulière d’hospitalisation à temps complet.
Bien qu’ancien, cet arrêté est toujours en vigueur.
Ces dispositions ont été confirmées par la lettre ministérielle du 02/03/1995.
A ce titre, le transfert entre l’établissement et le lieu d’accueil familial thérapeutique est bien considéré comme un transport entre deux établissements qui incombe à l’établissement prescripteur.
Les établissements peuvent-ils prescrire des transports liés aux transferts en véhicule personnel ou transports en commun (exemple par quelqu’un de la famille) ? Si oui, comment les établissements peuvent-ils rembourser les frais de transports avancés par les patients et les personnes accompagnantes pour l’usage de leur véhicule personnel ou l’utilisation des transports en commun ? Par exemple dans le cadre d’une permission de sortie thérapeutique, la famille de l’assuré se charge des transports aller et retour à l’hôpital ?
A titre liminaire, il est utile de rappeler que sont concernés par la réforme dite de l’article 80, les transports de patients hospitalisés vers d’autres établissements de santé ainsi que les transports prescrits par un médecin de l’établissement dans le cadre des permissions de sorties.
Le recours à un véhicule personnel ou un transport en commun n’est donc pas exclu mais devrait être limité.
Sa prise en charge par l’établissement est cependant plus complexe. En effet, si un établissement (Soumis au Code des marchés publics) souhaitait prendre en charge ce type de prestation en dehors de tout marché, cela pourrait être considéré comme constituant un détournement du marché mis en place et serait ainsi illégal.
FAQ transports patients hospitalisés (article 80) | MAJ : mardi 16 octobre 2018 |
S’agissant des transports liés à des permissions de sortie, le recours à un véhicule personnel devrait être plus répandu. Le défraiement par les établissements de santé du fait de l’usage de véhicule n’est pas à proscrire. Il importe pour autant que ces prestations aient été exclues du champ de l’appel d’offre (à défaut, un tel défraiement pourrait être constitutif d’un détournement du marché).
Quelles sont les modalités de prise en charge du transport d’un patient hospitalisé en SSR après un séjour en chirurgie, qui est convoqué par le chirurgien pour une consultation post-opératoire ?
En l’occurrence, si la prestation réalisée par l’établissement MCO au profit d’un patient hospitalisé en SSR se limite à une consultation, alors le transfert est considéré comme une PIA externe.
Auquel cas, la prestation externe n’est pas facturable à l’Assurance Maladie mais doit être prise en charge par l’établissement demandeur.
Dans ce cas de figure, le transport est à la charge de l’établissement SSR (qui assume in fine l’intégralité des prestations réalisées au profit d’un patient hospitalisé en son sein).
Attention et pour rappel, si l’établissement MCO réalise une prestation d’hospitalisation au profit d’un patient hospitalisé dans un établissement appartenant à un champ différent (SSR ou psychiatrie), le transfert sera dans ce cas qualifié de PIA séjour. La prestation d’hospitalisation réalisée par l’établissement MCO est facturable à l’Assurance Maladie. Cette prestation n’est donc pas à la charge de l’établissement SSR ou psychiatrie. Le transport est également à la charge de l’établissement MCO (qui est ici considéré comme prescripteur du transport).
Si un patient est initialement transféré pour une PIA externe et que la prestation réalisée par l’établissement d’accueil se révèle être une hospitalisation (PIA séjour), comment doit être pris en charge le transport ?
Par assimilation, la situation décrite à la question 2.3 (cas n°2) peut être appliquée et déclinée.
La modification de la nature du transfert après la réalisation du transport génère
juridiquement une modification de l’établissement ayant in fine la charge du transport.
En l’espèce, il est ici question d’un transfert provisoire depuis un établissement SSR ou PSY (établissement A) vers un établissement MCO (établissement B) pour la réalisation d’une prestation, a priori conçu comme externe mais se révélant être une prestation d’hospitalisation.
Au moment où le transfert est programmé, l’établissement A pensant que la PIA est externe est considéré comme prescripteur. C’est à lui de commander le transport A/R.
Le transporteur commandé par l’établissement A transfère le patient depuis
l’établissement A vers l’établissement B.
Contrairement à ce que pouvait pressentir l’établissement A, le séjour du patient dans l’établissement B correspond à une PIA séjour (le patient, initialement transféré pour une consultation, a bénéficié d’autres prestations faisant basculer le séjour en HDJ).
Pour le transporteur, rien ne change : son trajet « aller/retour » doit être remboursé par l’établissement A.
Pour les établissements, juridiquement, le transfert se révélant correspondre à une PIA séjour, c’est à l’établissement B d’en assumer la charge. Ainsi, l’établissement A doit refacturer sa prestation de transport à l’établissement B.
Patient initialement transféré provisoirement pour la réalisation d’une séance de dialyse en centre, est transférée définitivement vers son domicile à l’issue de la séance de dialyse
Par assimilation, la situation décrite à la question 2.3 (cas n°2) peut être appliquée et déclinée.
La modification de la nature du transfert après la réalisation du transport génère juridiquement une modification de l’établissement ayant in fine la charge du transport.
En l’espèce, il est ici question d’un transfert initialement conçu comme étant provisoire depuis un établissement MCO (établissement A) vers une structure de dialyse en centre (établissement B) pour la réalisation d’une prestation, a mais se révélant être un transfert définitif.
Au moment où le transfert est programmé, pensant que le transfert pour la réalisation d’une séance en centre était provisoire, l’établissement A se charge pas la prescription de transport, qui incombe à l’établissement B.
Le transporteur commandé par l’établissement B transfère le patient depuis l’établissement A vers l’établissement B.
Contrairement à ce que pouvait pressentir les deux établissements, à l’issue de sa séance de dialyse, le patient est directement transféré vers son domicile et ne revient donc pas vers l’établissement A.
Pour le transporteur, rien ne change : son trajet « aller» doit être pris en charge par l’établissement B.
Pour les établissements, juridiquement, le transfert se révélant correspondre à un transfert définitif, c’est à l’établissement A d’en assumer la charge. Ainsi, l’établissement B doit refacturer sa prestation de transport à l’établissement A (qui pourra en l’occurrence facturer en sus de son GHS un supplément TDE).
A noter par ailleurs que le transport depuis la structure de dialyse vers le domicile du patient est facturable à l’assurance maladie dans les conditions de droit commun.
Comment sont pris en charge les transferts définitifs interétablissements depuis une hospitalisation complète vers une hospitalisation de jour ? Quid des transferts provisoires depuis une hospitalisation complète vers une hospitalisation de jour ? Comment sont pris en charge les transports depuis ou vers le domicile liés à des hospitalisations de jour ?
Transfert définitif pour une hospitalisation de jour :
S’il s’agit bien d’un transfert définitif à l’issue de son hospitalisation d’origine :
- soit le patient a été transporté d’abord à son domicile avant de débuter sa première journée d’hospitalisation de jour. Dans ce cas, le transport entre l’établissement d’origine et le domicile est un transport pour
sortie d’hospitalisation qui sera facturable à l’assurance maladie.
De la même manière, la prise en charge des transports depuis le domicile du patient vers l’établissement assurant l’hospitalisation de jour du patient (transport pour entrée d’hospitalisation) sont facturables à l’assurance maladie dans les conditions de droit commun. - soit le patient a été transporté directement de l’établissement d’origine vers l’établissement dans lequel a lieu la première hospitalisation de jour. Dans ce cas, il s’agit d’un transfert définitif inter établissement, dont la charge incombe à l’établissement prescripteur (celui depuis lequel le patient a été transféré).
Transfert provisoire depuis une hospitalisation complète vers une hospitalisation de jour :
Il s’agit de transferts inter-établissements à la charge de l’établissement prescripteur.
Par exception le transport sera à la charge de l’établissement vers lequel est envoyé si l’hospitalisation de jour concerne d’une séance de chimiothérapie, de dialyse en centre ou de radiothérapie ou s’il concerne une PIA séjour.
Transports depuis ou vers le domicile liés à des hospitalisations de jour :
L’exemple 2.4 de la note 2018-80 précise qu’en situation d’hospitalisation de jour « chaque journée correspond à une « seule » hospitalisation. Les transports en amont ou en aval sont considérés comme des transports primaires (le patient n’étant plus hospitalisé au moment du transfert), facturables à l’assurance maladie dans les conditions de droit commun. »
Dans ce cas, les transports sont facturables à l’assurance maladie dans les conditions de droit commun.
Les établissements ont-ils à leur charge les transports prescrits par un médecin tiers (médecin traitant, spécialiste libéral, praticien hospitalier) antérieurement à l’hospitalisation du patient dans leur établissement ?
La prescription médicale de transport en possession de l’assuré avant son hospitalisation est-elle toujours valable ? Si oui, la prise en charge du transport incombe-t-elle à l’établissement ou à l’assurance maladie, notamment si le RDV a lieu pendant l’hospitalisation du patient ?
Par exemple :
- transport prescrit longtemps à l’avance par un ophtalmologiste pour un RDV chez ce spécialiste ?
- transport prescrit par le médecin traitant pour des séances de kinésithérapie avant l’hospitalisation ?
- transport prescrit par le cardiologue d’un établissement dans le cadre du suivi d’une pathologie ?
Les consultations prescrites antérieurement à l’hospitalisation mais réalisées pendant la durée de celle-ci, sont à la charge de l’établissement de santé.
Le cas du suivi de la pathologie correspond à une PIE ou PIA externe. Le transport reste donc à la charge de l’établissement d’origine du patient.
Les personnes habilitées à prescrire un transport pris en charge par l’établissement sont les médecins prescripteurs de l’établissement de santé.
Lorsque l’établissement est amené à déplacer le RDV médical d’un patient en raison de son hospitalisation, doit-il rédiger une nouvelle prescription de transport si le RDV est déplacé après la fin de l’hospitalisation ? Si non, vers quel médecin orienter le patient pour la prescription de ce transport ?
Tout changement de date nécessite de réviser l’acte médical de prescription de transport au regard de l’état de santé du patient et, le cas échéant, de son évolution. En effet, après une période d’hospitalisation, la situation du patient pouvant elle-même évoluer, le transport du patient peut nécessiter le recours à une ambulance alors qu’un transport assis se révélait suffisant avant cette période. Le médecin hospitalier est habilité à établir la nouvelle prescription médicale.
Dans le cas où plusieurs prestations sont réalisées le même jour par plusieurs établissements prestataires, qui doit prendre en charge les différents trajets réalisés ?
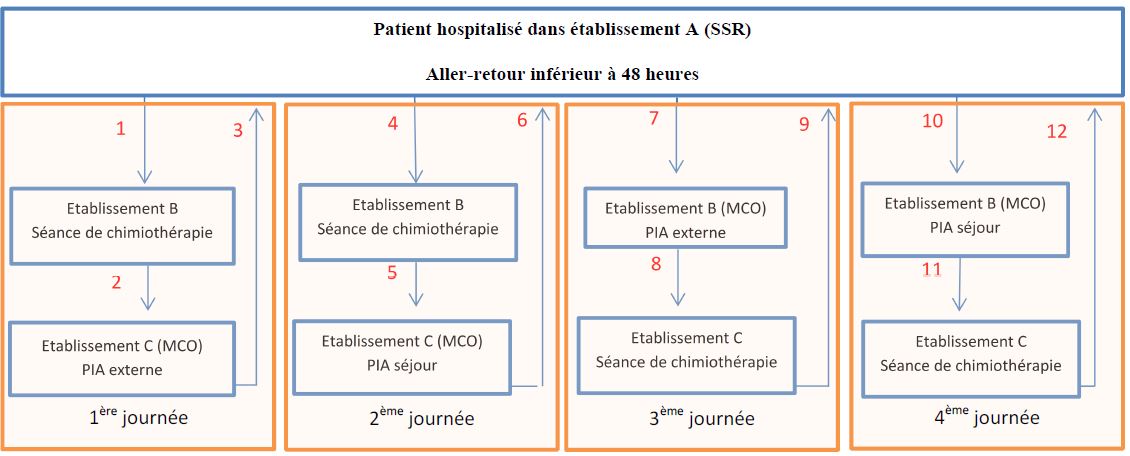
Patient hospitalisé dans établissement A (SSR) Aller-retour inférieur à 48 heures
1ère journée :
Le trajet 1 est à la charge de l’établissement B réalisant la séance de chimiothérapie. Il peut facturer en sus de son GHS un supplément TSE.
Les trajets 2 et 3 ont à la charge de l’établissement SSR.
2ème journée :
Le trajet 4 est à la charge de l’établissement B réalisant la séance de chimiothérapie. Il peut facturer en sus de son GHS un supplément TSE.
Les trajets 5 et 6 sont à la charge de l’établissement C.
3ème journée :
Le trajet 7 est à la charge de l’établissement A.
Les trajets 8 et 9 sont à la charge de l’établissement C réalisant la séance de chimiothérapie. Il peut facturer en sus de son GHS un supplément TSE.
4ème journée :
Le trajet 10 est à la charge de l’établissement B.
Les trajets 11 et 12 sont à la charge de l’établissement C réalisant la séance de chimiothérapie. Il pourra facturer en sus de son GHS un supplément TSE.
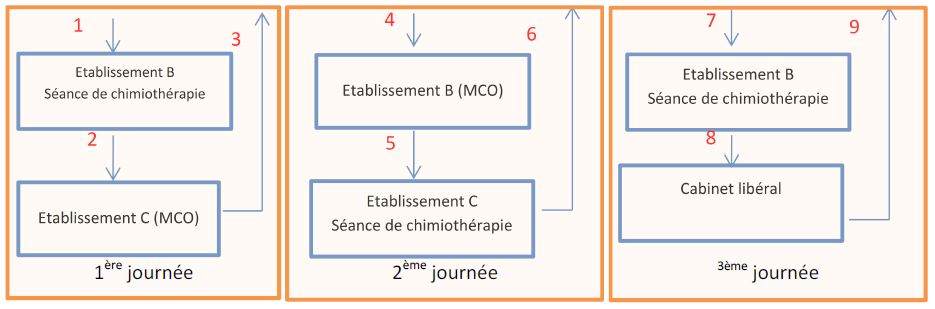
Patient hospitalisé dans établissement A (MCO) Aller-retour inférieur à 48 heures
1ère journée :
Le trajet 1 est à la charge de l’établissement B réalisant la séance de chimiothérapie. Il pourra facturer en sus de son GHS un supplément TSE.
Les trajets 2 et 3 sont à la charge de l’établissement A.
2ème journée :
Le trajet 4 est à la charge de l’établissement A.
Les trajets 5 et 6 sont à la charge de l’établissement C réalisant la séance de chimiothérapie. Il pourra facturer en sus de son GHS un supplément TSE.
3ème journée :
Le trajet 7 est à la charge de l’établissement B réalisant la séance de chimiothérapie. Il pourra facturer en sus de son GHS un supplément TSE.
Les trajets 8 et 9 sont à la charge de l’établissement A.
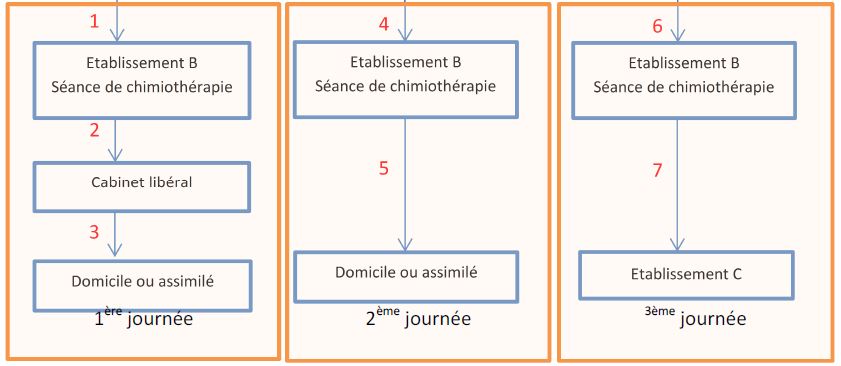
Patient hospitalisé dans établissement A – Transfert définitif
1ère journée :
Le trajet 1 est à la charge de l’établissement A qui pourra facturer en sus de son GHS ou de son forfait D un supplément TDE.
Les trajets 2 et 3 sont facturables à l’assurance maladie dans les conditions de droit commun (le patient n’étant plus hospitalisé au moment du transfert).
2ème journée :
Le trajet 4 est à la charge de l’établissement A qui pourra facturer en sus de son GHS ou de son forfait D un supplément TDE.
Le trajet 5 est facturable à l’assurance maladie dans les conditions de droit commun.
3ème journée :
Le trajet 6 est à la charge de l’établissement A qui pourra facturer en sus de son GHS ou de son forfait D un supplément TDE.
Le trajet 7 est facturable à l’assurance maladie dans les conditions de droit commun.
Pour les transports de patients hospitalisés, les transporteurs demandent aux établissements les bulletins de situation des patients transportés, à joindre à la facture en plus de la prescription. Les bulletins de situation doivent-ils être remis aux transporteurs en tant que pièce justificative ? Si oui, dans quelles conditions ?
Lorsque le transport est à la charge des établissements de santé, ce sont ces derniers qui définissent quels doivent être les documents correspondant aux pièces justificatives de paiement.
S’agissant des établissements soumis au code des marchés publics, ce type de disposition est à inclure dans l’appel d’offre.
Qu’en est-il de la liberté du patient de choisir son transporteur?
Confiez vos commandes de transport à iTransport® en toute sérénité !
La mobilité du patient dans son parcours de soins est une réalité : il peut être transporté d’un établissement à un autre, vers une consultation privée en ville, vers un retour à domicile définitif ou provisoire…
Mais pour les établissements de santé, le constat est que la commande de transport ainsi que la gestion de la dépense de transport (réforme de l’article 80 de la LFSS) sont devenues complexes et chronophages.
Adopter iTransport®, c’est faire confiance à son algorithme automatique qui s’appuie sur le paramétrage sur-mesure de chacun des établissements de santé pour optimiser tout le processus du flux..

Comment fonctionne iTransport ?
Manage and streamline operations across multiple locations, sales channels, and employees to improve efficiency and your bottom line.

Etape 1 : commander un transport en quelques secondes via un formulaire de commande en ligne
Dans ce formulaire, il suffit de compléter :
• La destination
• Le mode de transport
• Le motif du transport (sortie définitive, provisoire…)
• La date
• L’heure de départ ou d’arrivée
• Le nom du médecin prescripteur et son numéro RPPS
• Des précautions particulières liées au transport éventuellement
Puis de cliquer sur « enregistrer »Toutes les informations liées à l’identité du patient ou aux rendez-vous sont reprises automatiquement dans iTransport (1/2 interfaces selon la norme HL7).

Etape 2 : confier le dispatching automatique des transports à iTransport
L’algorithme d’iTransport saura détecter les transports à la charge de l’établissement de santé (art 80), et les forfaits éligibles (transport définitif, transport séance), regrouper les missions pour du transport partagé et gérer les transports itératifs.

Etape 3 : envoyer la demande de transport au bon destinataire
A partir des informations saisies dans la demande de transport, iTransport envoie un lien sécurisé par mail, ou SMS, dans le logiciel iT Extern ou dans le logiciel de régulation de la société de transport à :
• La société / groupement de sociétés de transport qui a contracté avec l’établissement de santé
• Et/ou dans un tour de rôle
• Selon le libre-choix du patient
Etape 4 : visualiser en temps réel l’avancée du transport
Une fois que la société de transport a accepté la mission, l’établissement de santé suit l’avancé de la mission sur l’écran principal.

Etape 5 : contrôler le budget de la dépense du transport sanitaire
iTransport peut s’interfacer avec la Gestion Economique et Financière de l’établissement de santé ce qui permet de maîtriser et contrôler les dépenses liées aux transports.

Etape 6 : piloter les datas du transport sanitaire
Le module statistiques d’itransport permet d’obtenir des données qualitatives (évènements indésirables, patient pas prêt) et quantitatives sur le transport de patients et d’être un support factuel de mise en place d’actions d’améliorations.


iTransport est la solution pour gérer en douceur la réforme de l’article 80 !
Les points forts de notre logiciel de gestion des flux hospitaliers
- Optimise l’organisation des transports sanitaires au sein des établissements de santé
- Simplifie la demande de transport pour les équipes de l’ES en les orientant rapidement (est-ce un transport selon l’article 80, OUI ou NON ?)
- Evite la ressaisie des informations en s’interfaçant avec les logiciels de l’ES
- Libère du temps pour le passer avec les patients
+ d’informations sur notre logiciel iTransport
DEMANDEZ UNE DÉMO !
Un interlocuteur unique dédié à votre département se déplace dans votre établissement pour réaliser un audit, répondre à toutes vos questions, ou pour vous présenter une démonstration de nos solutions.